Баня и сауна - это не только места для отдыха и расслабления, но и
Современные компьютерные игры предлагают игрокам не только захватывающий игровой процесс, но и возможность настраивать
В современном мире, где визуальный контент играет ключевую роль, фотографии стали неотъемлемой частью нашей
Волшебным сюрпризом для малышей будут подарки для детей новогодние сладкие в Москве в розницу
Я вспомнил о записке от некого "друга", который советовал мне найти источник силы
В суровом северном Скайриме живут и пытаются ладить между собой представители различных рас. Люди
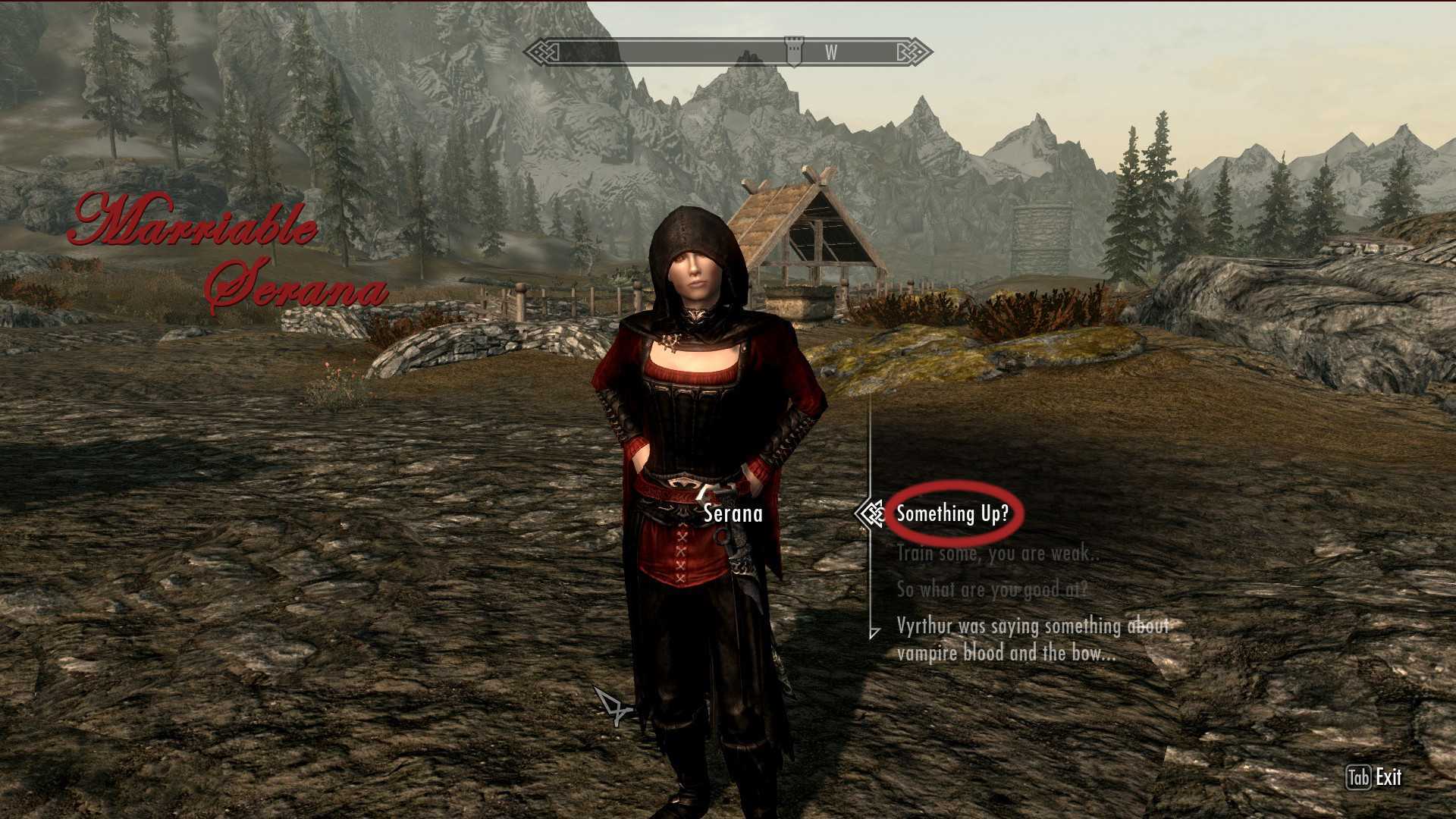
Как и на ком можно жениться в игре Skyrim. Какие будут преимущества после жениться,
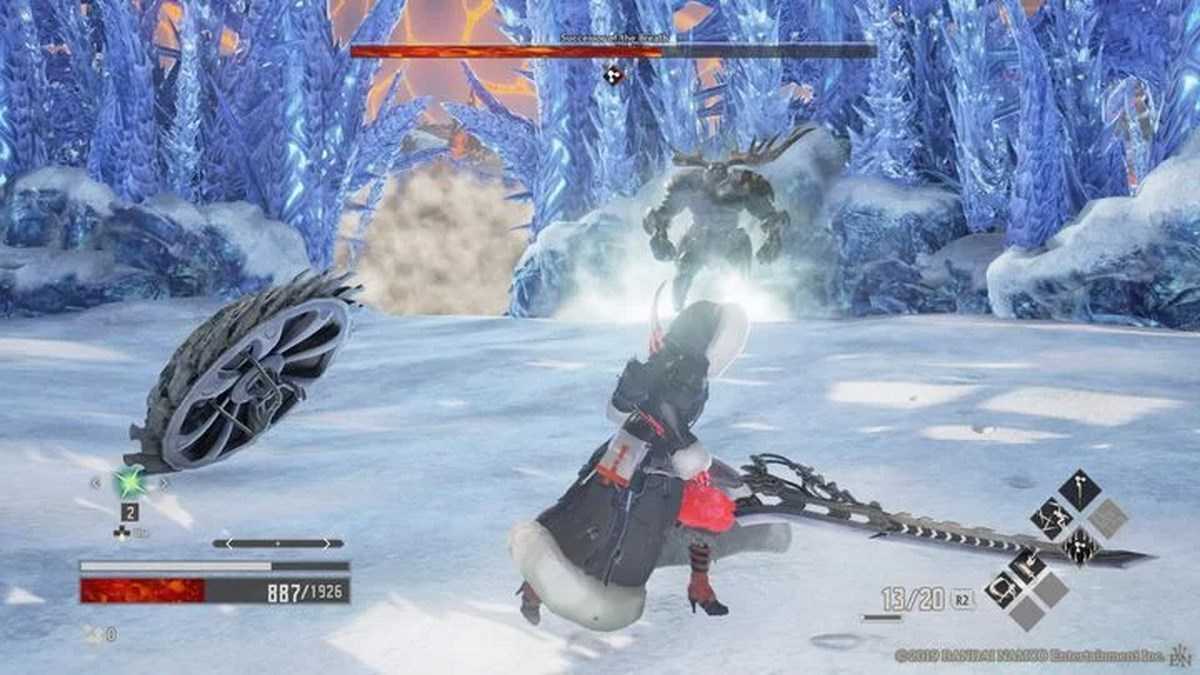
Гайд о том, как победить всех боссов в Code Vein. Тактики и стратегии по
Отыскать самый сильный меч в Скайриме не так уж и сложно, если вы знаете,
Список уникального оружия в Скайрим, которое идеально дополнит любой билд. Клинки, щиты и мечи
Лучший лук в скайриме - Чёрный клинок Голдура 7 Стеклянный лук принца-оленя Стеклянный лук
The Elder Scrolls V: Skyrim - это экшн, разработанный Bethesda Game Studios и опубликованный
Типы спутников во время прохождения игры - Скайрим. Экипировка, управление спутниками. Где можно найти
Это практически все, что вам нужно знать о Рифтене. Рифтен — отличное место для
ITBusiness News | 37159 | Достижение 100-го уровня навыка позволяет вам получить невероятно сильные
В этой статье мы попробуем сравнить Skyrim с Elder Scrolls Online и сделать выводы,
Каждый игрок в Skyrim хотел купить дом, но как это сделать и какой из